In het huidige zorgsysteem ontbreekt voor zorgaanbieders een financiële prikkel om goede zorgkwaliteit te leveren en overbehandeling te voorkomen. Bundelbekostiging, waarbij zorgaanbieders per patiënt een vast bedrag ontvangen om in alle zorgactiviteiten gerelateerd aan een specifieke aandoening te kunnen voorzien, kan helpen om de beste uitkomsten te bereiken tegen zo laag mogelijke kosten.
In het kort
Bijdrage namens de werkgroep Bekostiging van het Linnean Initiatief
In het kort
– In Nederland zijn er momenteel minimaal dertien initiatieven met bundelbekostiging gaande.
– Bundelbekostiging blijkt in Nederland goed toepasbaar, ondanks belemmerende wet- en regelgeving en ‘verschotting’ van zorg.
– De invoering van bundelbekostiging kan worden bevorderd door kwaliteitsindicatoren en standaardisatie van contractelementen.
In veel zorgstelsels, waaronder het Nederlandse, ontbreekt de financiële prikkel voor zorgaanbieders om de beste uitkomsten te realiseren tegen zo laag mogelijke kosten. Dit komt omdat zorgaanbieders veelal afzonderlijk en per zorgactiviteit of per smal gedefinieerde ziekte-episode worden betaald (al dan niet onder een bepaald plafond).
Deze bekostigingsvorm is problematisch omdat het overbehandeling stimuleert, goede afstemming en samenwerking tussen verschillende typen zorgaanbieders belemmert, en preventie in de weg zit. Daarnaast ontbreekt het doorgaans aan inzicht in de uitkomsten van zorg, wat de bekostiging op basis van zorguitkomsten verhindert.
Steeds vaker wordt er daarom voor gepleit om de bekostiging van zorgaanbieders te hervormen. Zo adviseerde de Nederlandse Zorgautoriteit (NZa, 2018) dat innovatieve contractvormen gericht op ‘waarde’ (ofwel: de best mogelijke uitkomsten/kwaliteit tegen zo laag mogelijke kosten) prioriteit zouden moeten krijgen, en stimuleert de Nederlandse overheid alternatieve manieren van betalen via het programma ‘Uitkomstgerichte zorg 2018–2022’ (VWS, 2018).
Eén vorm van op waarde gebaseerde bekostiging is bundelbekostiging. Deze vorm gaat in essentie uit van één vooraf vastgesteld bedrag voor het leveren van in principe alle zorg die er nodig is voor de diagnose en behandeling van een patiënt met een bepaalde aandoening gedurende een bepaalde periode. Het is de bedoeling om alle aanbieders die betrokken zijn bij de zorg rondom de betreffende aandoening, gezamenlijk te bekostigen, in tegenstelling tot de huidige gefragmenteerde bekostiging per aanbieder.
Bundelbekostiging wordt vaak gecombineerd met beloningen voor goede proceskwaliteit en/of uitkomsten, bijvoorbeeld in de vorm van een bonus of een shared savings-afspraak. In geval van een bonus – vaak aangeduid als pay-for-performance – ontvangen de zorgaanbieders bovenop het vaste bundelbedrag een expliciete financiële beloning op basis van scores op vooraf overeengekomen proces- en/of uitkomstindicatoren. Bij een shared savings-afspraak wordt het deel van de eventuele besparing (ten opzichte van het vooraf afgesproken bundelbedrag) dat de aanbieders ontvangen, afhankelijk gemaakt van de gerealiseerde proceskwaliteit en/of uitkomsten (Van der Hijden et al., 2019).
Hoewel bundelbekostiging conceptueel gelijkenissen vertoont met de huidige ziekenhuisbekostiging op basis van ziekte-episodes (gevat in diagnose-behandelcombinaties, ofwel DBC’s), is een cruciaal verschil dat het zorgpakket bij bundelbekostiging breder is gedefinieerd, en niet is beperkt tot één setting/zorgaanbieder. Neem een totale heupvervanging als voorbeeld. Bij de huidige bekostiging vallen de diagnose, operatie en opname op de verpleegafdeling onder het zorgpakket. Bij een bundelbekostiging wordt dit pakket uitgebreid met eventuele fysiotherapie buiten het ziekenhuis, en in principe ook met de extra benodigde ziekenhuiszorg in geval van complicaties die optreden binnen een bepaalde periode na behandeling of ontslag. Bij de huidige bekostiging opent en declareert de zorgverlener in geval van een complicatie een nieuwe DBC, wat de zorgkosten opdrijft en preventie en goede kwaliteit in de weg staat.
In vergelijking met de huidige bekostiging betekent de invoering van bundelbekostiging onder andere een verschuiving van financieel risico van zorgverzekeraars naar zorgaanbieders, waarbij er voor extra zorg, bijvoorbeeld als gevolg van een complicatie, niet méér betaald wordt. Een belangrijk voordeel is dat dit stimuleert tot het zo efficiënt mogelijk inrichten van (zorg)processen, en onnodige en onnodig dure zorg voorkomt. Ook zet de gedeelde financiële en zorginhoudelijke verantwoordelijkheid zorgaanbieders uit verschillende disciplines en echelons aan tot afstemming en samenwerking. Ten slotte wordt goede kwaliteit (zowel qua behandelproces als uitkomst) gestimuleerd, inclusief het voorkómen van complicaties.
In het buitenland is al op grote schaal ervaring opgedaan met bundelbekostiging. Ook in Nederland wordt er steeds meer mee geëxperimenteerd (Van der Hijden et al., 2019). In dit artikel geven we een overzicht van Nederlandse bundelbekostigingsinitiatieven. Daarnaast geven we inzicht in de belangrijkste lessen uit binnen- en buitenland. We doen dat namens de werkgroep Bekostiging van het Linnean Initiatief, een landelijk netwerk van ruim 750 deskundigen die zich inzetten om de implementatie van op waarde gebaseerde (ofwel ‘waardegedreven’) zorg in Nederland te bevorderen. De werkgroep Bekostiging richt zich op de inventarisatie van innovatieve bekostigingsvormen. Ons doel met dit artikel is om bestaande kennis en ervaringen te delen en zodoende op waarde gebaseerde bekostiging in de zorg een stap dichterbij te brengen.
Onderzoeksaanpak
De onderzoeksaanpak bestond uit drie fasen. In fase 1 hebben de leden van de werkgroep Bekostiging, op basis van hun ervaring en bestaande literatuur, een overzicht gemaakt van lopende initiatieven in Nederland.
In fase 2 zijn er veertig mensen die betrokken zijn bij deze initiatieven voor een interview benaderd. Vervolgens zijn er, in de periode februari–december 2019, door één werkgroeplid zestien semi-gestructureerde interviews van ongeveer een uur afgenomen bij 22 respondenten, die betrokken waren bij 12 initiatieven. De respondenten waren vertegenwoordigers van zorgverzekeraars, zorgaanbieders en andere stakeholders, waaronder organisaties die ondersteunen bij inkoopcontracten. Tijdens de interviews lag de focus op de vormgeving, implementatie en consequenties van bundelbekostiging en de daarbij ervaren succesfactoren en barrières. Twee werkgroepleden analyseerden de transcripten.
Parallel aan de interviews hebben twee andere werkgroepleden de belangrijkste lessen uit het buitenland geformuleerd op basis van de internationale literatuur (Chernew et al., 2020; Conrad et al., 2014; Ridgely et al., 2014; Steenhuis et al., 2020; De Vries et al., 2019; Hussey et al., 2011). In de laatste fase zijn de bevindingen van fase 2 tijdens een bijeenkomst voorgelegd aan alle werkgroepleden, en is er – na de nodige discussie – unaniem ingestemd met de centrale boodschappen van dit artikel.
Bundelbekostiging in Nederland
In de Nederlandse medisch-specialistische zorg hebben wij 13 bundelbekostigingsinitiatieven voor 12 verschillende aandoeningen gevonden (tabel 1). In de meeste gevallen is er sprake van een contract tussen zorgverzekeraar en ziekenhuis, maar het komt ook voor dat huisartsenpraktijken als contractpartij fungeren en dus financiële (deel)verantwoordelijkheid dragen voor de ziekenhuiszorg.
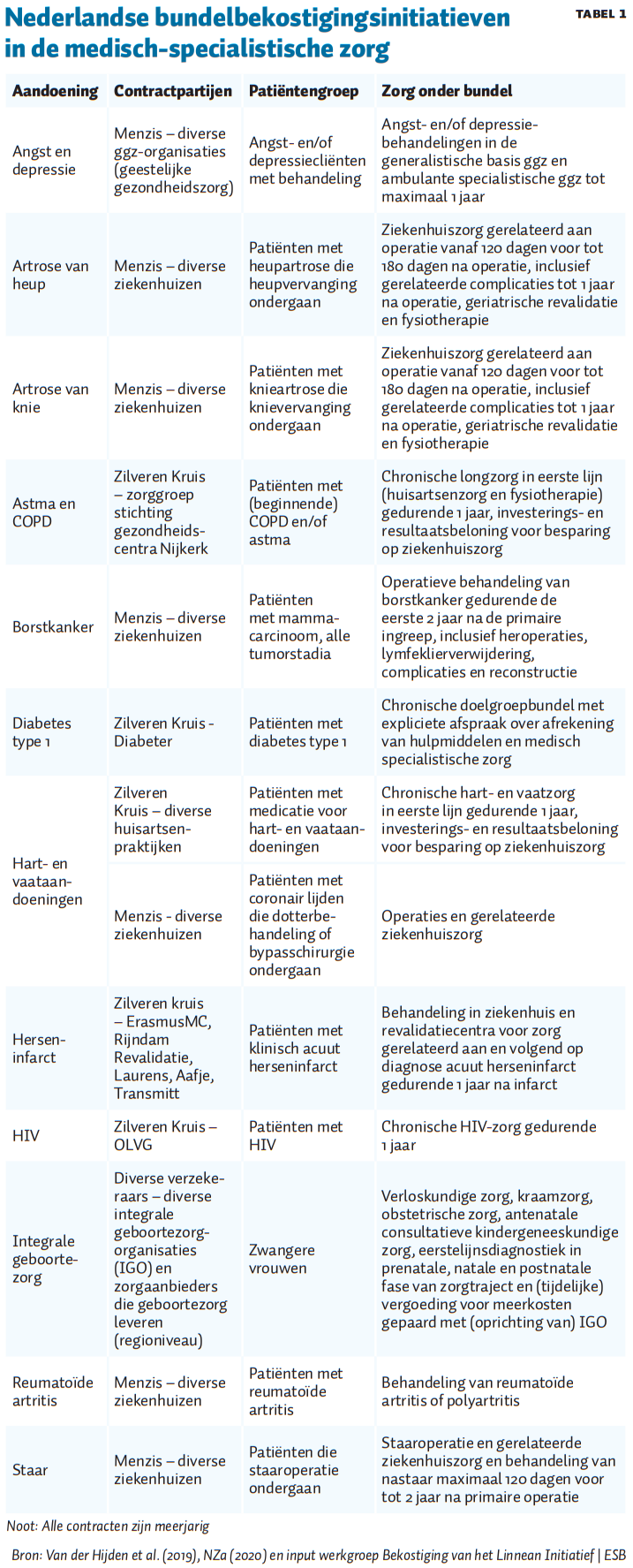
Opvallend is dat, ondanks de expliciete wens van partijen om het gehele zorgtraject rondom patiënten in de bundel op te nemen, in de praktijk meestal slechts een beperkt deel van dit traject onder de contractafspraak valt.Slechts bij enkele initiatieven worden er financiële afspraken gemaakt over ketenzorg, waarbij er over de bestaande ‘schotten’ heen wordt bekostigd. Voorbeelden hiervan zijn de Rotterdamse samenwerking voor patiënten met een herseninfarct, en een project in Nijkerk waarbij een zorggroep met Zilveren Kruis een contract heeft gesloten voor patiënten met COPD en/of astma. In het laatstgenoemde initiatief worden, wat betreft de betrokken patiëntengroep, eerst de verwachte integrale kosten voor de eerstelijnszorg, medicatie en ziekenhuiszorg bepaald. Als vervolgens de gedeclareerde kosten lager (hoger) uitvallen dan verwacht, wordt de besparing (het tekort) gedeeld met de zorggroep – afhankelijk van het percentage patiënten met een ziekenhuisopname (als ‘proxy’ voor de uitkomst).
Lessen
Uit de interviews en analyses volgen zes lessen voor zorgpartijen die overwegen om bundelbekostiging in te voeren, en beleidsmakers die een brede invoering van bundelbekostiging bevorderen.
Invoering bundelbekostiging niet eenvoudig
Uit ons onderzoek blijkt dat de invoering van bundelbekostiging mogelijk is, maar niet eenvoudig. De vele stappen met bijbehorende keuzes in alle fasen van het pre- én post-contractuele inkoopproces, vergen een lange adem van de vaak vele erbij betrokken partijen.
Het is soms lastig om tot concrete afspraken te komen, bijvoorbeeld over de samenstelling van de zorgbundel. Ook het selecteren van een overzichtelijke set van kwaliteitsindicatoren, en vervolgens het bereiken van overeenstemming over hoe die worden gemeten, is vaak een moeizaam proces. Momenteel worden met name de proces- en klinische uitkomstindicatoren gebruikt, terwijl partijen graag (ook) de kwaliteit van leven (in de vorm van patiënt-gerapporteerde uitkomsten, ‘PROM’s’) alsmede de patiëntervaringen (‘PREM’s’) zouden includeren. Om uiteenlopende redenen zijn de partijen hier echter nog niet klaar voor.
Ten slotte blijkt het niet eenvoudig om een passende samenwerkingsvorm tussen betrokken zorgaanbieders vast te stellen (zoals een netwerksamenwerking, of een systeem van hoofd- en onderaannemers), evenmin als het concretiseren van de financiële afspraken in het contract. Wat is een adequate bundelprijs? In hoeverre moet er worden gecorrigeerd voor zorgzwaarte? Hoe om te gaan met patiënten met extreem hoge kosten? En hoe de betaling te verdelen over de betrokken zorgaanbieders?
Praktische belemmeringen
Uit onze interviews blijkt dat de huidige wet- en regelgeving de implementatie van bundelbekostiging bemoeilijkt en vertraagt. Een veelgenoemd voorbeeld is de privacywetgeving, die het delen van relevante informatie over patiënten tussen zorgaanbieders belemmert. Ook in andere landen blijkt dit een belangrijk struikelblok te zijn (Struijs et al., 2020). Een ander voorbeeld is het ontbreken van een duidelijke betaaltitel voor het uitkeren van de gerealiseerde shared savings.
Verder geven diverse respondenten aan dat de ‘verschotting’ van de zorg het gezamenlijk bekostigen van zorgaanbieders in een keten bemoeilijkt. Het gaat hier bijvoorbeeld om grote verschillen in declaratie- en ICT-systemen tussen echelons en zorgorganisaties.
Meerjarenafspraken essentieel
In zowel binnen- als buitenland worden meerjarenafspraken gezien als een belangrijke succesfactor. Dergelijke afspraken geven blijk van vertrouwen en een gedeelde langetermijnambitie. Bovendien geven ze zorgaanbieders tijd en (financiële) ruimte om te wennen aan het dragen van meer financieel risico en om te investeren in zorgverbetering. De ervaring leert dat uitgegaan moet worden van een meerjarig implementatietraject, waarbij er stapsgewijs wordt gewerkt aan de herinrichting van zorg en aan de implementatie van deze innovatieve bekostigingsvorm. Naast het beantwoorden van allerlei zorginhoudelijke en technische vragen, kost het tijd om elkaars belangen te leren kennen en vertrouwen op te bouwen. Bij dit laatste helpt het als goede, persoonlijke relaties reeds bestaan, bijvoorbeeld binnen een regio.
Andere vastgestelde succesfactoren zijn voldoende intrinsieke motivatie en urgentiebesef bij alle betrokkenen, alsmede medisch leiderschap. Artsen die zich bewust zijn van de noodzaak tot verandering zijn in staat om andere zorgprofessionals te enthousiasmeren, belangen te verenigen en de relatie met zorgverzekeraars te versterken.
Houd risico aanbieders in eerste instantie beperkt
Een les uit de Verenigde Staten (VS), op basis van onder andere een pilot in meerdere staten, is dat er idealiter ‘klein’ wordt begonnen en dat het financiële risico voor zorgaanbieders niet te snel moet worden opgeschaald, bijvoorbeeld door ze in eerste instantie alleen te laten delen in de besparingen en nog niet in de eventuele tekorten (Hussey et al., 2011).
Hoewel een ‘tweezijdig’ risico (waarbij zorgaanbieders zowel delen in de besparingen als in de tekorten) in feite sterkere prikkels geeft tot kostenbewustzijn, heeft de pilot laten zien dat dit de deelname van zorgaanbieders ontmoedigt. Bovendien kan een tweezijdig risico ongewenst gedrag van zorgaanbieders in de hand werken, zoals het beknibbelen op kwaliteit.
Gebruik bestaande declaratiesystematiek
Een andere les uit de VS is dat initiatieven, waarin er vanaf het begin is ingezet op vervanging van de bestaande declaratiesystematiek (op basis van verrichtingen) door een systeem waarbij de betaling per aandoening daadwerkelijk vooraf plaatsvindt (en dus niet ‘virtueel’ met verrekening achteraf op basis van de vergelijking van het bundelbedrag met de gedeclareerde kosten), vroegtijdig zijn gestrand. De complexiteit en implicaties van een dergelijke operatie bleken uiteindelijk te groot en te verregaand (Chernew et al., 2020; Steenhuis et al., 2020). Het is dus beter om, in ieder geval in de beginfase, aan te sluiten bij de bestaande declaratiesystematiek.
Voldoende patiëntvolume cruciaal
Ten slotte is voldoende patiëntvolume belangrijk, waarbij de bundelafspraak een significant gedeelte van de omzet van de zorgaanbieder beslaat. Zo werden er bij een project in Californië bij diverse zorgbundels specifieke en qua zorgzwaarte homogene patiëntengroepen geselecteerd voor deelname, met zo min mogelijk spreiding in de verwachte zorgkosten. Deze selectie resulteerde uiteindelijk in kleine patiëntengroepen die onder die bundels vielen, wat gegeven de benodigde inspanning uiteindelijk leidde tot een onvoldoende ervaren (financiële) noodzaak tot verandering (Ridgely et al., 2014). Voldoende patiëntvolume is verder belangrijk voor de spreiding van de financiële risico’s bij zorgaanbieders.
Invoering bundelbekostiging bevorderen
Op basis van het onderzoek hebben we drie adviezen geformuleerd die de brede toepassing van bundelbekostiging in de zorg kunnen bevorderen. Ten eerste zouden zorgaanbieders, waar nodig gefaciliteerd door de overheid en in onderling overleg, (verder) moeten investeren in de ontwikkeling van valide en betrouwbare sets van uitkomstindicatoren. Bundelbekostiging wordt idealiter immers gecombineerd met monitoring en de beloning van uitkomsten, en daarvoor zijn adequate indicatoren essentieel.
Hoewel het aantal uitkomstregistraties en -indicatoren toeneemt en er duidelijke stappen worden gezet op het gebied van de internationale en universele standaarden, is uniforme uitkomstinformatie in Nederland echter nog relatief beperkt beschikbaar en dus ook beperkt bruikbaar. Informatie is vaak alleen op instellingsniveau en veelal incompleet voorhanden, waardoor deze niet goed vergelijkbaar en bruikbaar is voor bundelbekostiging. We adviseren in dit kader om ook te onderzoeken hoe verzekeraars reeds beschikbare declaratie-informatie beter kunnen benutten.
Ten tweede zou het helpen wanneer de zorgbundels en contractelementen openbaar gemaakt en gestandaardiseerd zouden worden, uiteraard voor zover dat binnen de huidige wet- en regelgeving is toegestaan. Waar werk wordt gemaakt van bundelbekostiging zijn de partijen veel tijd en energie kwijt aan het bereiken van een consensus over de bundeldefinities en contractvoorwaarden – wat ten koste gaat van het inhoudelijke gesprek over de herinrichting van zorgprocessen, samenwerking, kwaliteit van zorg en preventie.
Standaardisatie van bundeldefinities en -contracten die op onderdelen kunnen worden aangepast aan de specifieke context, kan voorkomen dat partijen het wiel steeds opnieuw moeten uitvinden. Bovendien kan hiermee verwarring en frustratie bij de zorgaanbieders – als gevolg van de verschillende bundels en contractvoorwaarden voor dezelfde aandoening bij verschillende verzekeraars – worden vermeden. Op dit terrein zien we een belangrijke taak voor verzekeraars en aanbieders als contracterende partijen (Van der Hijden et al., 2019), maar ook een faciliterende rol voor de overheid (NZa, 2020).
Ten slotte is een gedegen evaluatie van bundelbekostigingsinitiatieven door een onafhankelijk onderzoeksbureau belangrijk om partijen gezamenlijk te laten leren en doorontwikkelen. Wat was het effect op de uitkomsten en kosten? Zijn er ongewenste neveneffecten geweest? Wat waren de succesfactoren, en hoe zijn eventuele struikelblokken overwonnen? Hoewel het de komende jaren vooral een kwestie zal zijn van experimenteren en ervaring opdoen, verwachten we dat een consequente evaluatie en brede verspreiding van de resultaten de transitie naar een op waarde gebaseerde bekostiging zou kunnen bevorderen.
Tot slot
Bundelbekostiging is toepasbaar in het huidige zorgstelsel, maar de invoering ervan is geen eenvoudige opgave. Een bekostiging met als uitgangspunt de ‘patiëntenreis’ binnen de gehele zorgketen, vereist verregaande veranderingen in de structuren, processen, onderlinge relaties, en ook in de ‘mindset’ van betrokkenen. Verzekeraars en aanbieders doen er daarom goed aan om de transitie naar bundelbekostiging te beschouwen binnen het kader van een langetermijnrelatie met een gedeelde ambitie. De ontwikkeling van uniforme uitkomstinformatie, de standaardisatie en openbaarmaking van de bundeldefinities en contractelementen, de concretisering van financiële afspraken met een meerjarige horizon, en de zorgvuldige opschaling op basis van een gedegen evaluatie zijn daarbij belangrijke vervolgstappen.

Literatuur
Chernew, M.E., P.H. Conway en A.B. Frakt (2020) Transforming Medicare’s payment systems: progress shaped by the ACA. Health Affairs, 39(3), 413–420.
Conrad, D.A., D. Grembowski, S.E. Hernandez et al. (2014) Emerging lessons from regional and state innovation in value-based payment reform: balancing collaboration and disruptive innovation. The Milbank Quarterly, 92(3), 568–623.
Hijden, E. van der, S. Steenhuis, G. Hofstra et al. (2019) Ontwikkelingen in zorginkoop: van inkoop van verrichtingen naar inkoop van zorgbundels: achtergrond, contractelementen en impact voor zorgaanbieders. Maandblad voor Accountancy en Bedrijfseconomie, 93(7/8), 223–239. Artikel te vinden op mab-online.nl.
Hussey, P.S., M.S. Ridgely en M.B. Rosenthal (2011) The PROMETHEUS bundled payment experiment: slow start shows problems in implementing new payment models. Health Affairs, 30(11), 2116–2124.
NZa (2018) Belonen van zorg die waarde toevoegt. Advies bekostiging medisch-specialistische zorg. Nederlandse Zorgautoriteit.
NZa (2020) Zorgbundels binnen de medisch-specialistische zorg. Nederlandse Zorgautoriteit, Informatiekaart, PUC_306227_22.
Ridgely, M.S., D. de Vries, K.J. Bozic en P.S. Hussey (2014) Bundled payment fails to gain a foothold in California: the experience of the IHA Bundled Payment Demonstration. Health Affairs, 33(8), 1345–1352.
Steenhuis, S., J. Struijs, X. Koolman et al. (2020) Unraveling the complexity in the design and implementation of bundled payments: a scoping review of key elements from a payer’s perspective. The Milbank Quarterly, 98(1), 197–222.
Struijs, J., E.F. de Vries, C.A. Baan et al. (2020) Bundled-payment models around the world: how they work and what their impact has been. The Commonwealth Fund, Issue Brief, 6 april. Te vinden op www.commonwealthfund.org.
Vries, E.F. de, H.W. Drewes, J.N. Struijs et al. (2019) Barriers to payment reform: experiences from nine Dutch population health management sites. Health Policy, 123(11), 1100–1107.
VWS (2018) Ontwikkeling uitkomstgerichte zorg 2018–2022. Rapport Ministerie van VWS.
Auteurs
Categorieën







